Плеврит легких – симптомы и лечение
Содержание
- Причины
- Классификация плевритов
- Симптомы различных видов заболевания
- Диагностика
- Методы лечения
- Особенности лечения пожилых людей
- Профилактика
Плеврит (код R09.1 по МКБ-10) – патологическое состояние плевральных листков, проявляющееся в воспалении и выпотевании экссудата в плевральную область. Плевриты не выделяются как самостоятельные заболевания, поскольку образование воспалительных очагов в плевре практически всегда происходит в результате осложнения основных заболеваний.
Плевритом называют также невоспалительные процессы в плевре, для которых характерно накопление жидкости (хилезный, канцероматозный плевриты). Кроме того, этот термин используется для необратимых патологических изменений, произошедших вследствие воспалительного процесса (оссифицирующий, адгезивный плевриты).
Причины
Этот патологический процесс возникает чаще как осложнение заболеваний легких, сердечно-сосудистой системы и ряда других. Инфицирование плевры из других очагов происходит с током крови или лимфы. Также возможно прямое попадание возбудителей, если очаг инфекции расположен в легких, в непосредственной близости от плевры.
Причиной также может стать травматизм. Любые проникающие травмы потенциально опасны как возможный источник инфицирования плевры, в том числе и операционные вмешательства. В результате воспаления, вызванного патологическими микроорганизмами, плевральная жидкость накапливается, и образуется выпот (серозный, хилезный, холестериновый, гнойный и т.д.)
Также к возникновению болезни могут быть причастны заболевания неинфекционного характера, особенно при хроническом течении и наличии дополнительных факторов риска, в том числе и возрастных.
Инфекционные причины
Причиной инфицирования могут стать разнообразные микроорганизмы, начиная от бактерий и вирусов, и заканчивая грибками и паразитами. Наиболее часто воспалительный процесс вызывается стафилококками и стрептококками. К развитию болезни могут привести многие заболевания и патологии:
- пневмония;
- бронхит;
- туберкулез;
- абсцессы в легких и других органах;
- гнойные кисты;
- кандидоз;
- различные виды микозов;
- микоплазмоз;
- эхинококкоз;
- тиф (брюшной, сыпной);
- туляремия;
- бруцеллез;
- венерические заболевания;
- сепсис крови и пр.
Наиболее часто инфекционные формы этой болезни являются осложнением легочных заболеваний, в частности пневмонии, бронхита, вирусных заболеваний с тяжелым течением. Вероятность инфицирования возрастает при высокой вирулентности микроорганизмов.
Увеличивающими риск факторами являются болезни и состояния, снижающие иммунитет: сахарный диабет, язвенная болезнь, ВИЧ, беременность, склонность к аллергическим реакциям, хронические заболевания, включая болезни неинфекционной природы. Негативный фон создает также прием препаратов для подавления иммунитета, употребление алкогольных напитков.
Неинфекционные причины
В плевральной области может также образоваться гидроторакс – выпот, имеющий неинфекционную природу. Среди основных причин, приводящих к этой патологии:
- сердечная недостаточность;
- инфаркт миокарда;
- поражения почек;
- заболевания печени;
- болезни поджелудочной железы;
- патологические процессы в соединительных тканях;
- злокачественные образования в плевре;
- метастазы при опухолевых процессах в других органах.
Обычно воспалительные процессы, имеющие неинфекционное происхождение, начинаются на фоне ослабленного иммунитета, патологий эндокринной системы, желудочно-кишечного тракта. Факторами риска являются также алкоголизм и курение, бесконтрольный прием некоторых медикаментов, хронические стрессы, несбалансированное питание.
Классификация плевритов
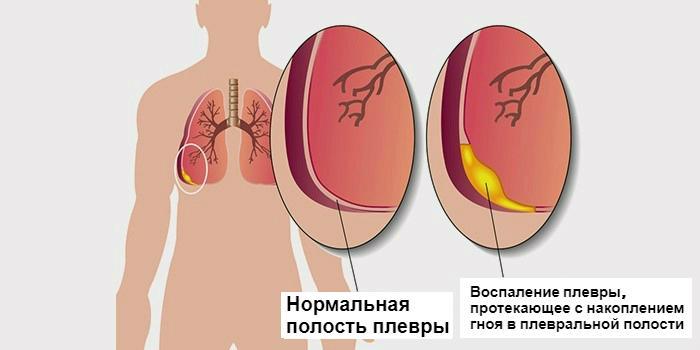
Воспаления в плевре отличаются течением, симптомами, месторасположением и т.д. В зависимости от этого разработана классификация плевральных патологий по различным признакам, включающим этиологические факторы, механизм развития, наличие выпота, локализацию. Это позволяет дифференцировать патологию и выбрать правильную лечебную тактику.
По этиологии:
- инфекционный;
- асептический;
- идиопатический.
По наличию выпота:
- фиброзный (сухой);
- экссудативный (выпотной).
По течению воспаления:
- острый;
- вялотекущий (подострый);
- хронический.
По локализации выпота:
- диффузный;
- осумкованный:
- двусторонние или односторонние (левосторонний и правосторонний плевриты);
- диафрагмальные, коста-диафрагмальные и костальные;
- верхушечные;
- междолевые;
- в области средостения.
Определение вида необходимо для назначения адекватного лечения. Кроме того, точная диагностика формы поражения позволяет обнаружить основные заболевания, протекающие в скрытой форме (например, туберкулез).
Симптомы различных видов заболевания
Клиническое проявление разных видов болезни отличается в зависимости от этиологии, локализации, тяжести процесса, наличия других заболеваний и пр. Однако есть и общая симптоматика. Характерным симптомом для всех форм плеврита легких является боль в грудной клетке, усиливающаяся при кашле и глубоком дыхании.
Также все формы сопровождаются повышением температуры, слабостью, общим плохим самочувствием. Дыхание становится учащенным и поверхностным, чувствуется тяжесть в грудине. Одними из начальных признаков выступают сухой кашель и одышка.
Сухой плеврит
Симптоматика сухой формы может быть «смазана» признаками основного заболевания. Но в некоторых случаях симптомы воспаления выходят на передний план.
При сухих формах заболевания наблюдаются:
- локализированная сильная боль при дыхании;
- усиление болевых ощущений при наклоне в сторону, противоположную пораженной;
- асимметрическая ограниченность дыхательных экскурсий на пораженной стороне;
- шум трения плевры;
- болезненность в мышцах;
- диспепсические расстройства;
- ощущение слабости.
В целом, общее состояние может быть удовлетворительным и ухудшается, когда начинает накапливаться экссудат. В это время некоторые симптомы ослабевают и начинают проявляться признаки экссудативной формы.
Экссудативный плеврит
Для этого вида характерны два варианта развития. Если воспалительный процесс начинался с сухой формы, то больные отмечают снижение болевых ощущений. Им на смену приходит чувство тяжести в грудной клетке. Острый экссудативный плеврит начинается с повышения температуры и общего недомогания. Также клиническая картина может включать:
- одышку;
- сухой кашель;
- ощущение нехватки воздуха в спокойном состоянии;
- вынужденное положение на больном боку;
- отечность кожи в нижних отделах груди;
- набухание шейных вен;
- цианоз.
Интенсивность симптомов и жалобы больных варьируются в зависимости от объема накопившейся жидкости, болезни, вследствие которой начался воспалительный процесс в плевре и пр.
Гнойный плеврит
Для гнойного вида характерны те же проявления, что и для экссудативной формы. Интенсивность симптомов зависит от разновидности гнойного плеврита, а также возраста пациента. Часто в пожилом возрасте и у маленьких детей наблюдается тяжелая картина заболевания. В целом для этой формы характерны:
- повышенная температура (при остром течении – очень высокая);
- нарастающая одышка;
- сухой кашель;
- вынужденное положение полусидя;
- дыхательная недостаточность;
- проявления общей интоксикации.
При скоплении гноя средостение смещается в здоровую сторону. Отмечается также боль в грудине. При прорыве абсцесса появляются гнойные выделения, зловонная мокрота во время кашля.
Туберкулезный плеврит
Это одно из частых осложнений туберкулеза, особенно в молодом возрасте. Симптомы туберкулезного вида болезни различаются в зависимости от формы – сухой или экссудативной. Также у больных туберкулезом наблюдается аллергическая форма плеврита, проявляющаяся в:
- резком повышении температуры;
- интенсивном накапливании экссудата;
- болезненных ощущениях в боку;
- тахикардии;
- потливости.
Для этой вида характерно острое начало и столь же быстрое стихание симптомов. При дальнейшем распространении воспаления развивается перифокальная форм заболевания с более затяжным течением.
Диагностика
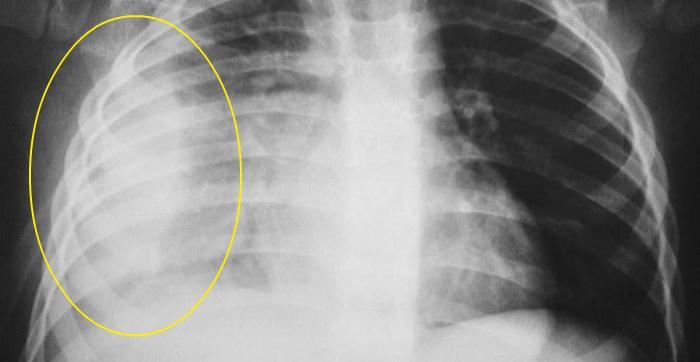
Диагностические мероприятия при подозрении на наличие воспалительного процесса в плевре могут включать разнообразные исследования. Это связано с тем, что крайне важно установить причину данной патологии. Поэтому, кроме стандартных обследований и анализов, нередко назначаются дополнительные исследования. После осмотра, опроса и клинического обследования врач решает, какие диагностические методы использовать в конкретном случае. Среди основных методов диагностики:
- Рентген – рентгенограмма дает возможность обнаружить воспалительные очаги и скопившуюся жидкость. Кроме того, рентгенологическое обследование может помочь в некоторых случаях установить первопричину болезни (туберкулез, пневмония, опухоли).
- Анализ выпота – исследование экссудата позволяет сделать выводы о причине патологии.
- Общий и биохимический анализы крови – устанавливаются признаки воспаления и другие патологические изменения.
- Микробиологическое исследование – выявляет возможного возбудителя.
Кроме того, проводится анализ мочи на наличие белка. Дополнительно может быть назначена ангиография, плеврография, МРТ. В некоторых случаях требуется биопсия плевры, являющаяся максимально точным диагностическим методом.
Методы лечения
Лечение заболевания дополняет основные лечебные процедуры, направленные на устранение болезни, спровоцировавшей воспаление плевры. Первоочередной задачей является восстановление нормальной дыхательной функции и стабилизация состояния больного. Для этого применяется комплекс медикаментозных средств и различные физиотерапевтические процедуры.
При осложнениях (гнойных плевритах, онкологии и др.) проводится хирургическое вмешательство. Также дополнительно можно лечиться народными средствами. Больным нужно придерживаться строгого постельного режима и диетического питания. Очень важно избегать стрессовых ситуаций. В большинстве случаев лечение проводится в условия стационара.
Медикаментозное лечение
Поскольку чаще всего плевриты связаны с инфекцией, для лечения применяются антибиотики. Чтобы обеспечить максимальную эффективность лечения, антибактериальный препарат подбирается на основе микробиологических исследований. Кроме антибиотиков, для медикаментозной терапии используют:
- мочегонные препараты;
- нестероидные противовоспалительные средства;
- глюкокортикостероиды;
- регуляторы водно-электролитного баланса;
- противовоспалительные средства;
- антигистаминные препараты;
- противокашлевые/отхаркивающие средства;
- иммуномодуляторы;
- обезболивающие;
- витаминные комплексы.
Также, при необходимости, комплекс дополняется специализированным лечением (например, противотуберкулезным). Медикаментозные дозы врач подбирает индивидуально с учетом тяжести состояния и приема других медикаментов.
Народное лечение
Вылечить эту болезнь исключительно народными средствами невозможно. Однако рецепты народной медицины оказывают положительный эффект и помогают быстрее справиться с симптомами и улучшить состояние при воспалении.
- Сок черной редьки, смешанный с медом в равных пропорциях. Смесь принимается по стол. ложке три раза в день.
- Свекольный сок (2 части) с медом (1 часть). Прием после еды дважды в день по столовой ложке. Смесь готовить непосредственно перед употреблением.
- Лимонный сок (1 часть) с тертым корнем хрена (1 часть). Смесь употребляется по половине чайной ложки натощак утром и вечером. Хранить в холодильнике до пяти дней.
- Настой подорожника (2 ст. ложки сухого растения на 0,5 л кипятка). Пить по 100 мл несколько раз в день.
- Лук с вином и медом. Луковицу измельчить, залить красным вином, добавить немного меда. Смесь настоять неделю в темном месте, процедить и употреблять 3 раза в день по стол. ложке.
- Барсучий жир с алоэ и медом. Равные порции компонентов перемешиваются (листья алое предварительно размолоть). Смесь выдерживается в духовке 15 минут при невысокой температуре. Принимается три раза в день по стол. ложке.
- Травяной настой из мяты, девясила, мать-и-мачехи. Принимается трижды в день по одной трети стакана.
Нельзя применять народные средства вместо медикаментозного лечения и без предварительного обсуждения с лечащим врачом, это чревато нагноением и другими осложнениями.
Хирургическое лечение
Оперативные методы используют при гнойной форме болезни и хроническом течении, не поддающемся консервативному лечению. Показаниями для проведения хирургического вмешательства являются:
- гнойная форма;
- наличие множественных инфекционных очагов;
- большие сгустки фибрина в плевральной полости;
- смещение средостения;
- длительное выделения гноя из абсцесса легкого;
- рак легких.
При этом может удаляться экссудат, плевральные рубцы, разрушенные остатки плевры, пораженная ткань легкого, часть ребер. Объем необходимого вмешательства зависит от вида болезни и других факторов. Иногда требуется совмещение видов оперативного вмешательства. Так декортикацию – удаление рубцов – дополняют плеврэктомией и резекцией пораженной части легкого. К торакопластике (удалению ребер) прибегают при хроническом течении и невозможности проведения декортикации и плеврэктомии. Чаще всего проводится пункция, и из пораженной области удаляется накопившаяся жидкость.
Особенности лечения пожилых людей

Плевриты в пожилом возрасте обычно протекают более тяжело и усугубляют клинику основного заболевания. Кроме того, у пожилых плевральное поражение значительно чаще возникает на фоне хронических заболеваний сердечно-сосудистой системы, после инфаркта, при онкологических заболеваниях. Но нередко наблюдается и вялое течение, при котором симптоматика выражена слабо. Поэтому необходимо внимательно следить за состоянием и проводить обследование, если наблюдаются:
- одышка;
- икота;
- ночной озноб;
- болезненность при кашле;
- падение артериального давления;
- учащение пульса;
- цианоз;
- общая слабость;
- быстрая утомляемость.
При наличии каких-либо из этих симптомов больной нуждается в незамедлительном лечении, так как в пожилом возрасте дыхательная и сердечно-сосудистая недостаточность и другие осложнения развиваются намного быстрее. Лечение патологии, как правило, более длительное, а воспалительный очаг рассасывается медленнее. Пожилым больным назначается комплексная терапия, включающая общеукрепляющие мероприятия. Также особое внимание уделяется подбору дозы антибиотиков с учетом нарушений функций печени и почек.
Профилактика
Чтобы предупредить развитие патологии, следует как можно раньше начинать лечение заболеваний, осложняющихся воспалением плевры. Ранняя диагностика туберкулеза, пневмонии, ревматизма и других заболеваний позволяет значительно снизить риск воспаления. Профилактика гнойной формы предусматривает своевременную эвакуацию экссудата и других скоплений из плевральной области. Кроме того, чтобы уменьшить вероятность осложнений помогут:
- коррекция хронических заболеваний;
- рациональный образ жизни;
- закаливание организма;
- укрепление дыхательной системы;
- повышение иммунитета;
- отказ от курения;
- диетическое питание.
Крайне важно не заниматься самолечением острых респираторных инфекций, даже если температура невысокая, и нет выраженных симптомов воспаления. Патогенная микрофлора может проникнуть в плевральную полость, поэтому инфекционные заболевания требуют безотлагательного лечения. При частых инфекционных поражениях дыхательных путей может быть рекомендована смена климата.
Прогноз выздоровления в целом зависит от тяжести основного заболевания. Своевременное выявление и ранее начало лечения патологии способствуют благоприятному исходу.



